膝関節に関する疾患は多くありますが、本記事では、その中でも一番多い「変形膝関節膝関節症」に関して解説していきます。
前半は、変形膝関節症の押さえておきたい基礎知識(病態、ガイドライン、評価)を解説し
後半は、よく臨床で行われている代表的な鉄板リハビリテーション・運動療法イラスト付きでご紹介します。
変形性膝関節症のリハビリテーションを網羅したい方におすすめです。
非常に深いところまで文献やエビデンス等交えながら詳しく書いています。おすすめです。
変形性膝関節症の病態と原因
変形性膝関節症(Osteoarthritis of the knee)はその名の通り、膝関節が変形してしまう病気です。
臨床では「膝OA(ひざおーえー)」と呼ばれています。
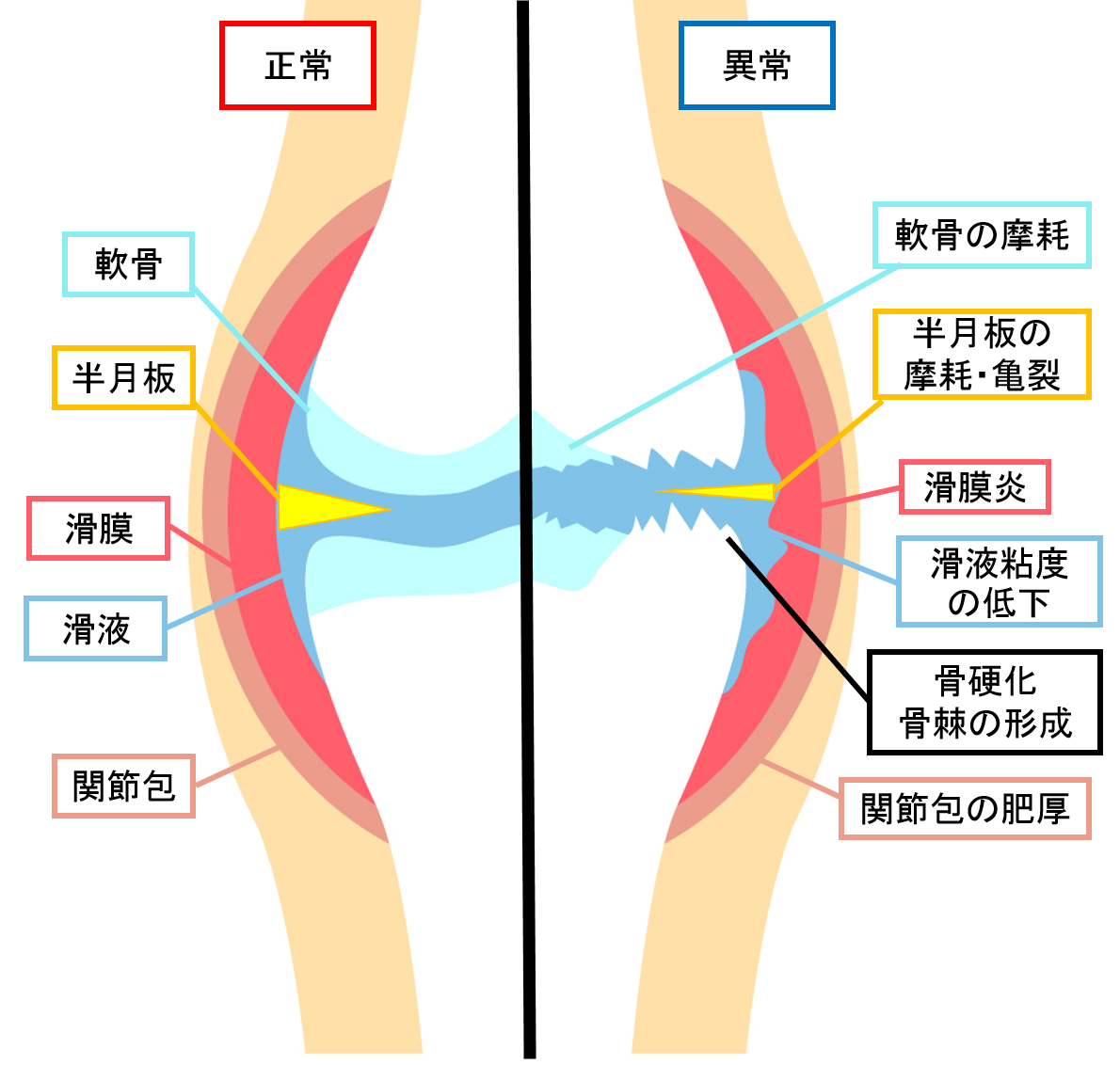
変形性膝関節症の加齢,肥満,遺伝,外傷など多くの原因が関与して発症します。
男女比は1:4で女性の方が多く、原因は明らかになっていませんが、これも重要なリスク要因の一つです。
恐らく、男性よりも筋力が低下し易く、骨盤の大きさやホルモンバランスなどの影響によるものではないかとも言われています。
変形性膝関節症は発症原因により「一次性」と「二次性」にわけられます。
- 一次性:関節自体に異常はなく、加齢や肥満などで徐々に負荷が掛かってしまい、発症するもの
- 二次性:また病気や事故などが原因のもの
また変形のタイプが二種類あり、O脚(内反)とX脚(外反)との二つにわけられます。
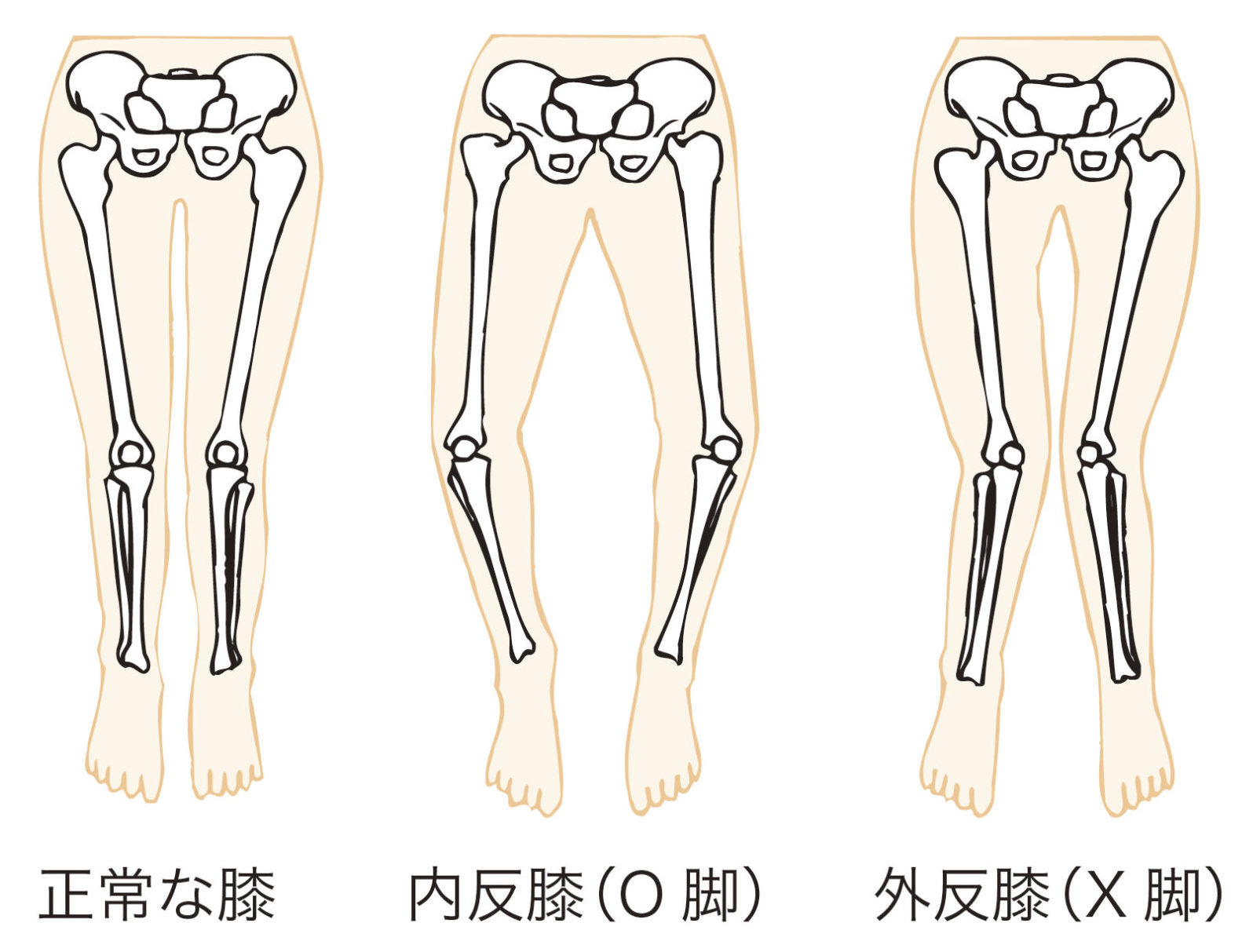
O脚は日本人に多く、X脚は欧米人に多いとされています。
これは日本人は正座や床中心の生活に対して
欧米人は椅子中心の生活による生活習慣の違いと考えられています。
軟骨って再生するの?
現代の医学では、心筋細胞、中枢神経(脳・脊髄、網膜)は再生できないと言われてきました。
軟骨に関しては、厳密に言えば自然治癒で再生できるのですが、再生能力が非常に乏しく、ほぼ期待できません。
これは、軟骨に血管がなく栄養が行き渡りにくいからです。
しかし、近年ips細胞などの再生医療が日々進歩してきており、現在は研究段階ですが、臨床で使用される日は近いと思われます。
症状
様々な要因によって、膝関節の軟骨が磨り減り、周辺の組織が炎症することで痛みが生じます。
軟骨自体には神経がないため、痛みを感じないのですが、周辺の軟部組織には痛みの神経が多く通っているため、痛みを感じやすくなります。
- 初期・・・軽度のズキズキとした痛みが生じるが、すぐに収まる。
- 中期・・・痛みがすぐに治まらなくなり、しゃがみ込みや正座などができなくなる。
- 末期・・・歩くたびに痛みが生じる。また重度のO脚変形や膝関節屈曲拘縮が生じ、日常生活に悪影響を及ぼす。
また、症状が悪化すると、膝に水が溜まる「関節水腫」を認めます。
よく、水を抜くとクセになるなど、聞きますが、あれは間違いです。
炎症を起こしている限り、また水が溜まります。
場合によっては「関節リウマチ」の可能性もあるのでドクターに診察してもらいましょう。
関連記事>>膝に水が溜まる?関節水症(関節水腫)の原因からリハビリまで解説!
診断
診断は一般的にX線所見で行われます。
関節裂隙の狭小化、軟骨下骨の硬化、骨棘、骨嚢胞、関節面不適合などを見て診断します。
重症度分類は、「Kellgren-Lawrence分類」を用いられるが一般的です。
Kellgren-Lawrence分類
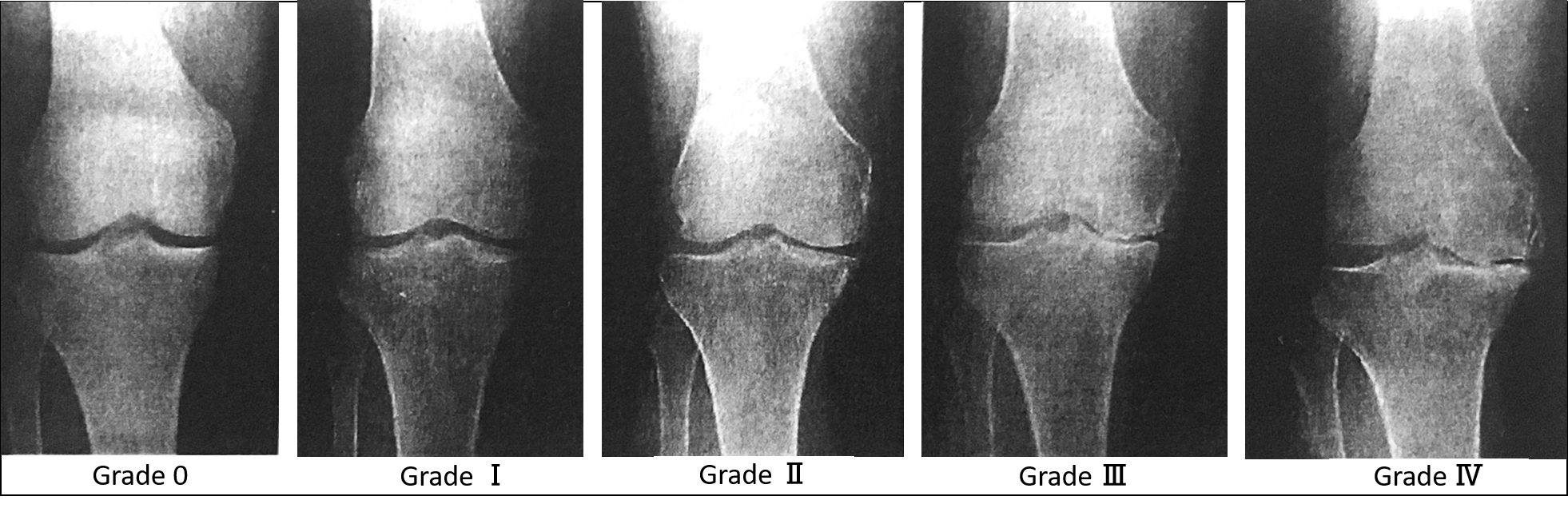
- 0:正常
- Ⅰ:骨棘形成または軟骨下骨の硬化像が見られるが、関節裂隙の狭小化はまだ見られない。
- Ⅱ:関節裂隙の狭小化が見られるが、1/2以上残存(変形性膝関節症と診断される)
- Ⅲ:関節裂隙の狭小化があり、1/2(痛みの影響で歩行に悪影響を及ぼす)
- Ⅳ:関節列隙がほぼ認められない(日常生活に支障を来たし、場合により手術適応となる)
理学療法評価
必要最低限、評価しておくべき項目を5つ紹介します。
患者情報
- 変形性膝関節症のリスク要因の有無
- 肥満の有無・程度
理学所見
- アライメント
- 疼痛
- 膝周囲の筋力評価
変形性膝関節症のリスク要因の有無
リハビリを行う前にしっかりと「何の原因によって、変形性膝関節症までに至ったか?」を考えなくてはなりません。
その原因が今後も予防できるものなのか?できないものなのか?によって大きくプログラムが変わる場合もあります。
- 発症に関するリスク要因・・・遺伝、年齢、女性、へバーデン結節と手指のOA、肥満、高い骨密度、外傷、半月板損傷、鏡視下半月板部分切除術後、靭帯損傷、靭帯再建術後、内反・外反弛緩性、職業・スポーツ経験、大腿四頭筋筋力低下。
- 進行に関与するリスク要因・・・肥満、低い骨密度、ビタミン C と D の低摂取、インドメタシンの使用、不安定性、内反・外反のマルアライメント、 軟骨石灰沈着症、カルシウム・ピロリン酸沈着症、膝関節水症、熱感。
肥満の有無、程度
肥満は、変形性膝関節症に大きく関連があるといわれています。
日本肥満学会の肥満基準(2011年)
指標 判定 18.5未満 低体重 18.5~25未満 普通体重 25~30未満 肥満:1度 30~35未満 肥満:2度 35~40未満 肥満:3度 40以上 肥満:4度
もし、肥満が原因で変形性膝関節症を発症している可能性が高い場合は、必ず初期評価時にBMIを評価しておきましょう。
アライメント
アライメントによって、どのように膝にストレスが生じているかを評価します。
下肢の内反、外反のアライメントを知る重要な指標で、「FTA」、「Mikulicz線」、「Q角」などがあります。
変形性膝関節症の手術前(TKA(人口膝関節置換術)や高位脛骨骨切り術など)に評価されます。
関連記事
- 膝関節のFTA(femoro-tibial angle)とは?計測方法や生理的外反の理由を解説!
- ミクリッツ線(Mikulicz line)の正常は?測定方法を解説!
- Q角(Q-angle)の正常値、測定方法とは?FTAとの違いも解説!
膝関節の内反変形の増加は、膝関節内側裂隙の狭小化,骨棘の危険度の増加と関連が強いと言われていますので、重要な指標となります。(Janakiramanan N:2008)
疼痛
変形性膝関節症の主症状は「痛み」です。
痛みの原因の特定や、理学療法介入後、痛みがどのように変化しているかを比較するため、細かく評価しておきましょう。
- 膝関節部や筋部の圧痛の部位
- 非荷重での膝関節屈伸運動で痛み
- 荷重時での痛み
- 荷重時の屈伸での痛み
もちろん、痛みを出現させることは、最小限にしましょう。
併せて、VAS(visual analog scale)などを用いて痛みを数値化することや
痛みの質(鋭痛、鈍痛、圧痛)なども評価しましょう。
膝周囲の筋力評価
大腿四頭筋、ハムストリングス、下腿三頭筋、大殿筋、腸腰筋など膝周囲の筋力を評価します。
一般的には、MMT(Manual Muscle Test)で評価されますが、主観的な要素が含まれており、信頼性には欠けます。
可能であれば、徒手筋力計(hand-held dynamometer)などを使用し、筋力を数値化することで客観的に評価できればベストだと思います。
その方が、結果がよくわかり、患者さんのモチベーションアップにも繋がりやすくなります。
また、大腿周計で筋肥大の確認や、Extension Lag(自動伸展不全)の有無、程度の確認も併せて行いましょう。
理学療法&OARSIのガイドラインを確認しよう!
ガイドラインとは、学会や、組織が推奨している治療方針のことです。介入前に予めに確認しておきましょう。
ここでは「理学療法診療ガイドライン」と、「OARSI策定膝OAエキスパートコンセンサスガイドラインの日整会適正化ガイドライン」をご紹介します。
理学療法診療ガイドライン
我らが理学療法診療ガイドラインです。
ググっても出てくるので、是非一読して下さい。
下記に運動療法、物理療法などのエビデンスをまとめました。
患者教育と生活指導 推奨グレード A エビデンスレベル 2
減量療法 推奨グレード A エビデンスレベル 1
運動療法 推奨グレード A エビデンスレベル 1
- 筋力増強運動 推奨グレード A エビデンスレベル 1
- 有酸素運動 推奨グレード A エビデンスレベル 1
- ストレッチングおよび関節可動域運動 推奨グレード C エビデンスレベル 2
- 協調性運動 推奨グレード A エビデンスレベル 2
徒手療法 推奨グレード B エビデンスレベル 2
- 足底挿板療法 推奨グレード B エビデンスレベル 1
- 装具療法 推奨グレード B エビデンスレベル 1
物理療法
- 超音波療法(ultrasound)推奨グレード A エビデンスレベル 1
- 温泉療法(spa therapy)推奨グレード A エビデンスレベル 2
- TENS 療法(transcutaneous electrical nerve stimulation: TENS) 推奨グレード A エビデンスレベル 2
- 水治療法(hydrotherapy)推奨グレード B エビデンスレベル 2
- ホットパック(hot pack)推奨グレード C1 エビデンスレベル 2
- 磁気刺激療法(biomagnetic therapy)推奨グレード B エビデンスレベル 2
- ジアテルミー(shortwave diathermy) 推奨グレード D エビデンスレベル 2
- 干渉波治療(interferential current therapy) 推奨グレード B エビデンスレベル 2
- 電気刺激療法(pulsed electrical stimulator) 推奨グレード B エビデンスレベル 2
- 非侵襲的神経電気刺激療法(noninvasive interactive neurostimulation) 推奨グレード D エビデンスレベル 2
- 骨膜刺激療法(periosteal stimulation therapy) 推奨グレード D エビデンスレベル 2
- レーザー治療 推奨グレード B エビデンスレベル 2
- 物理療法の複合使用と運動療法との併用 推奨グレード A エビデンスレベル 2
引用文献:変形性膝関節症 理学療法診療ガイドライン
OARSI策定膝OAエキスパートコンセンサスガイドラインの日整会適正化ガイドライン
OARSI(Osteo Arthritis Research Society International)とは、国際的な変形性関節症に関する学会です。
そのOARSIの変形性膝関節症のガイドラインを日本整形外科学会が日本医療に適正化したガイドラインが「OARSI策定膝OAエキスパートコンセンサスガイドラインの日整会適正化ガイドライン」です。
非常に長い名前ですが、世界的に認められているガイドラインなので、信頼性は非常に高いです。
Grade 内容 A 行いように強く推奨する B 行いように推奨する C 行うことを考慮してよい D 推奨しない I 委員会の設定した基準を満たすエビデンスがない。あるいは、複数のエビデンスがあるが結論が一様ではない。
全般 推奨度 非薬物療法と薬物療法の併用療法 A 非薬物療法 情報提供と教育(全患者、治療目的と方法) A 定期的・継続的な有酸素運動療法(筋力強化訓練および関節可動域訓練) A 減量と体重維持 B 歩行補助具使用(疼痛軽減目的) A 足底版使用 B 薬物療法 NSAIDs[cox-2阻害薬(胃腸障害時、PPI&PG服用)] A 外用NSAIDsおよびカプサイシン(トウガラシ抽出物) B 副腎皮質コルチコステロイド関節内注射 C ヒアルロン酸関節内注射の仕様 B グルコサミンやコンドロイチン硫酸の投与(症状改善の目的) I グルコサミンやコンドロイチン硫酸の使用(軟骨保護作用を目的) D 外科的療法 人口膝関節置換術 A 限定された膝OA患者に対する単顆膝関節置換術 C 高位脛骨骨切り術 B 関節洗浄および関節鏡視下デブリドマンの実施 C 関節固定術の実施 C
変形性膝関節症のリハビリテーションの考え方
基本的には、服薬+非薬物療法の併用で治療を進めていきます。
その中で、非薬物療法は、推奨度も高かった
- 患者教育
- 減量
- 運動療法
の三本柱です。
どれだけ医学が進歩しても、変形性膝関節症の非保存療法は、至ってシンプル。ほぼ確立されています。
しかし、非保存療法は、患者さん自身が積極的に取り組まないと結果が出ません。
セラピストの徒手的なテクニックも重要なのですが、それよりも、患者さんの「モチベーションを下げずに、治療を継続的させる。」ことがなによりも重要になってきます。
患者教育

基本的には疾患の理解と日常生活の変化を促します。
特に、運動療法、減量や、日常生活での動作(正座などの膝の深く屈曲する動作は行わない、日常生活では椅子を使う)などの重要性を伝え、指導します。
治療に関して、病院や医療者に治してもらうという依存的な関係性ではなく、主に患者自身が減量や運動療法に積極的に取り組むことが重要になります。
患者自身が行う、自己管理プログラムを指導した研究では、痛みが改善し、運動時間の増加、関節可動域の増大、ADLや自己効力感が向上したとの結果も報告されています。(Yip YB:2007)
これは、患者さん自身の活動で、十分に治療ができるということを意味しています。
疾患に対する理解やセルフケアを促しましょう。
減量

食事療法や運動を行って減量することにより、ADL動作能力や持久力、膝の痛みが大きく改善されるという報告が多くあります。(Focht BC:2005、messier SP:2004)
肥満体系の方は減量を行うことにより膝の痛みや動作能力が改善されることはほぼ間違いないでしょう。
明確なBMIの基準点などはありませんが、BMI:25以下が理想と思われます。
一日歩く距離を少し増やしたり、ごはんやパンなどの炭水化物を少し減らすなど、できることから少しずつ初める必要があります。
鉄板運動療法25選

ここから、後半戦、鉄板運動療法25選に突入します。
リハビリの現場でよく行われる、ストレッチや筋力トレーニング、応用的なリハビリをご紹介します。
モビライゼーション
運動前に、膝関節の滑り、離開を行うことで、ストレッチや運動などの効果が得られやすくなります。
膝関節が緩む意味(loose-packed-position)は、「25°屈曲」と言われていますので、膝下にクッションや、セラピストの膝などを敷いた方が効果が出やすくなります。
指先ではなく、手のひらで脛骨を包み込むように握って滑り・離開を行いましょう。
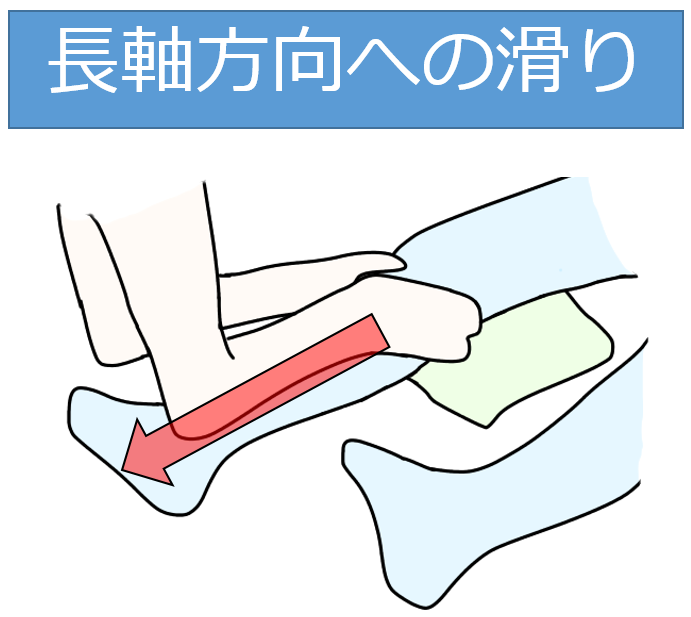
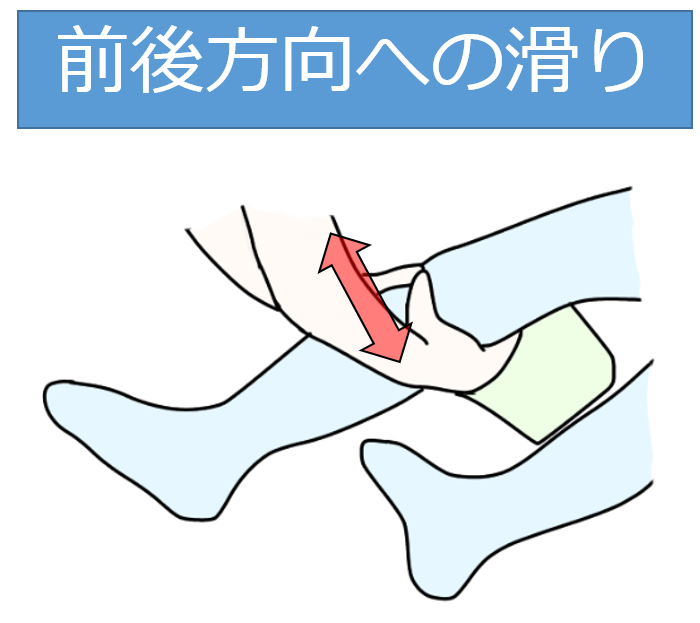
膝関節屈曲拘縮のROM方法
大腿骨と脛骨の位置が適切の場合、膝関節屈曲60°で、膝蓋骨と膝蓋腱の高さが同じになります。
膝関節屈曲拘縮の場合、その位置関係が破綻しており、大腿骨と比較して、脛骨が後方に位置しています。
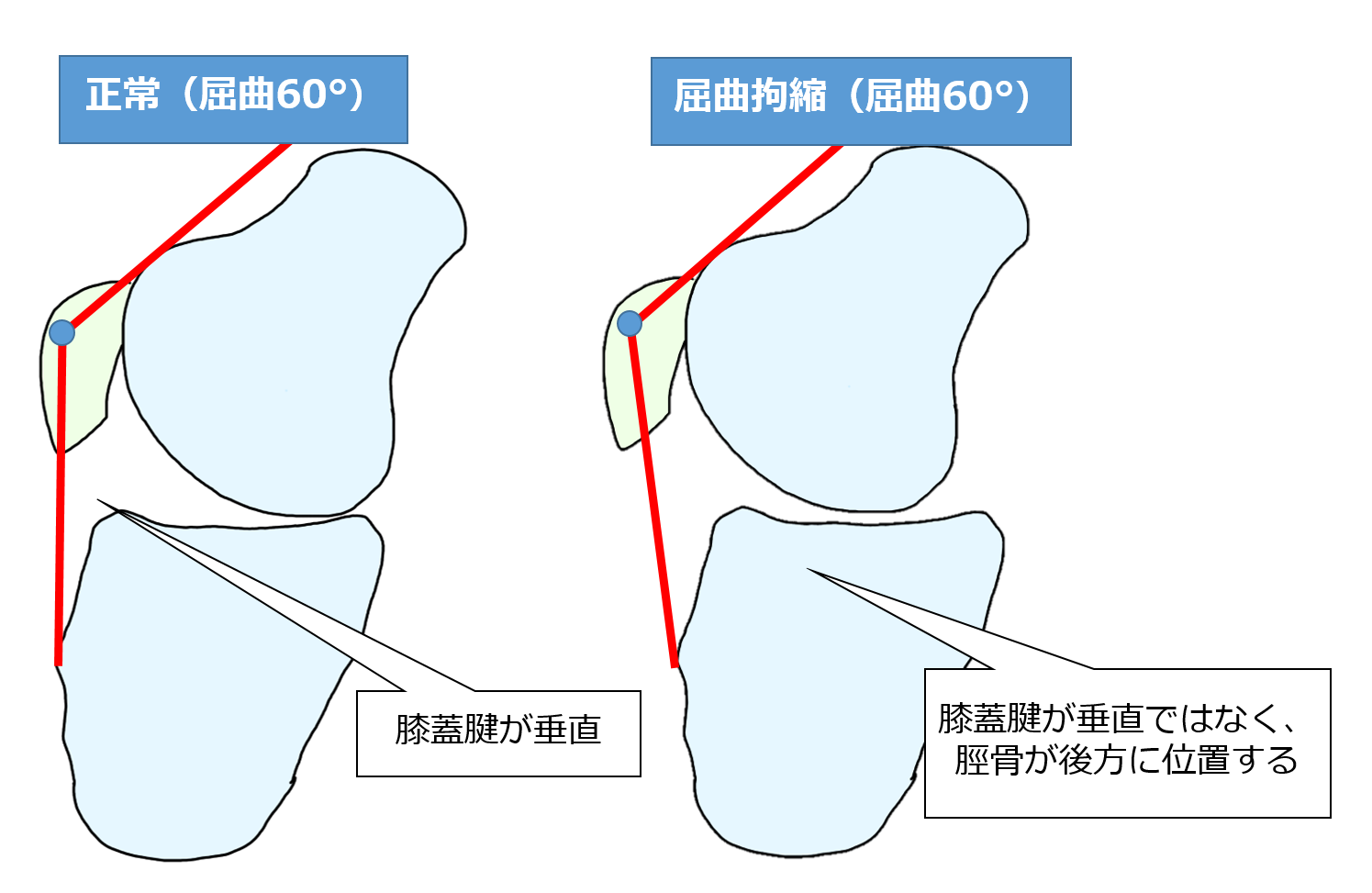
なので、膝関節を伸展させる場合は、膝蓋骨の可動性や周辺組織の柔軟性を出したあとに、前方へ引き出しながらの関節可動域運動が必要です。
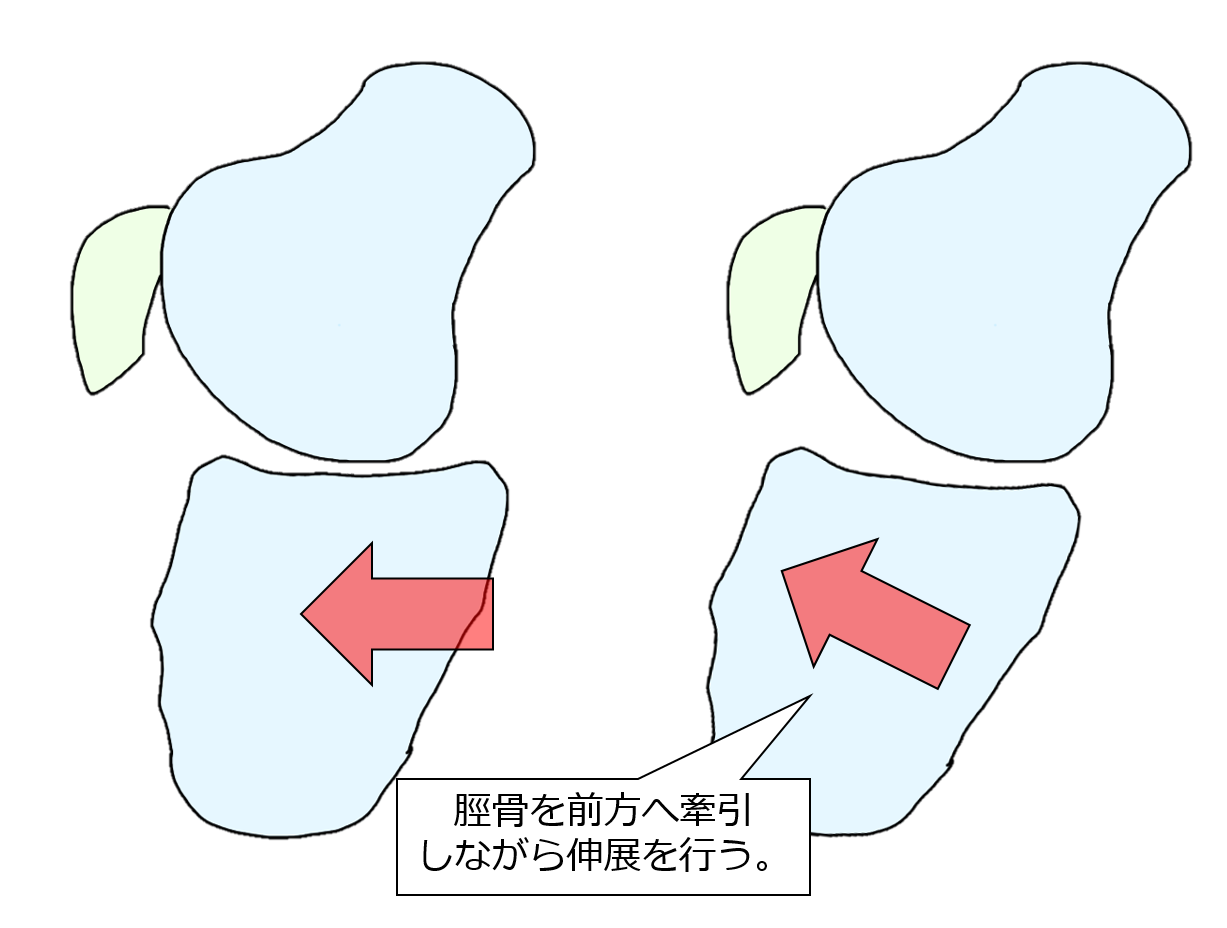
屈曲させる場合も、脛骨を前方へ引き出しながら行なった方が効果的です。
たまに私が行う方法なのですが、少し操作し辛かったり、痛みが伴う場合、腹臥位で、膝窩にタオルを引っかけて、脛骨を牽引しながら屈曲します。そうすることで、痛みなく、ROMexが可能な場合もあります。
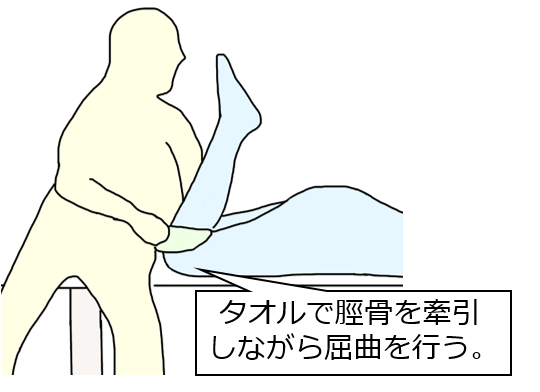
大腿骨と脛骨の位置関係は重要です。ROMex前に確認しましょう。
よくわからない方は、ROMexの記事に関節の凹凸の法則を詳しく書いていますので、ぜひ読んでみて下さい。
関連記事>>リハビリのROMexって?ストレッチとの違いは?関節可動域訓練の基礎とコツ
ストレッチ
基本的に、変形性膝関節症は、上記のように膝関節屈曲拘縮となる場合が多く、それによる運動連鎖で体幹屈曲、骨盤後傾、股関節屈曲、足関節背屈位となり易くなります。
この不良姿勢により筋短縮が起こりやすく、血流の悪化などから痛みに繋がる可能性が高いため、積極的にストレッチを行っていく必要があります。
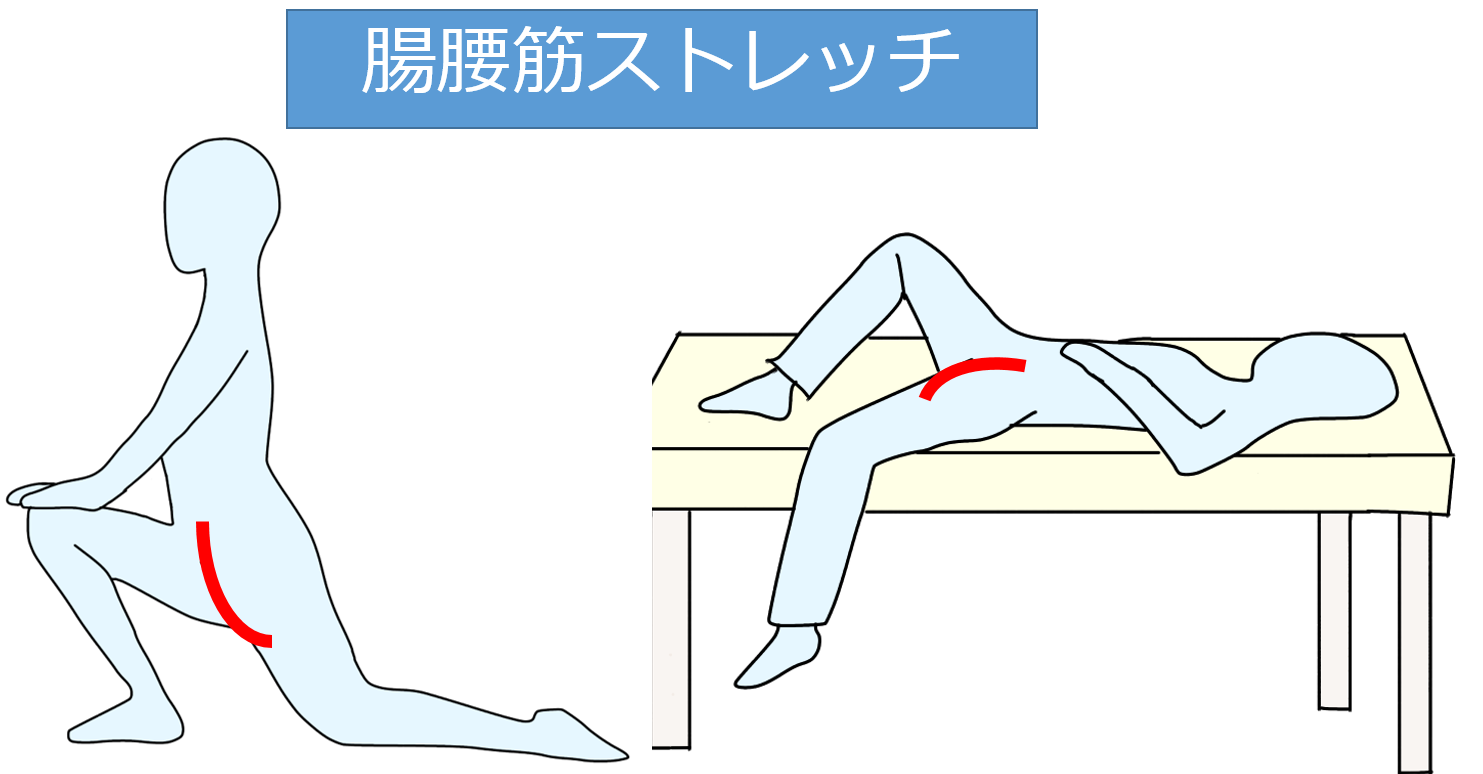
腸腰筋
日常的に上記のような姿勢になると、腸腰筋が短縮しやすくなります。
腸腰筋のストレッチは画像の左のような形で紹介されていることが多いです。
高齢者では困難な場合もあるので、反対下肢の股関節を屈曲し、対象の下肢をベッドから下垂させて伸張する方法もあります。
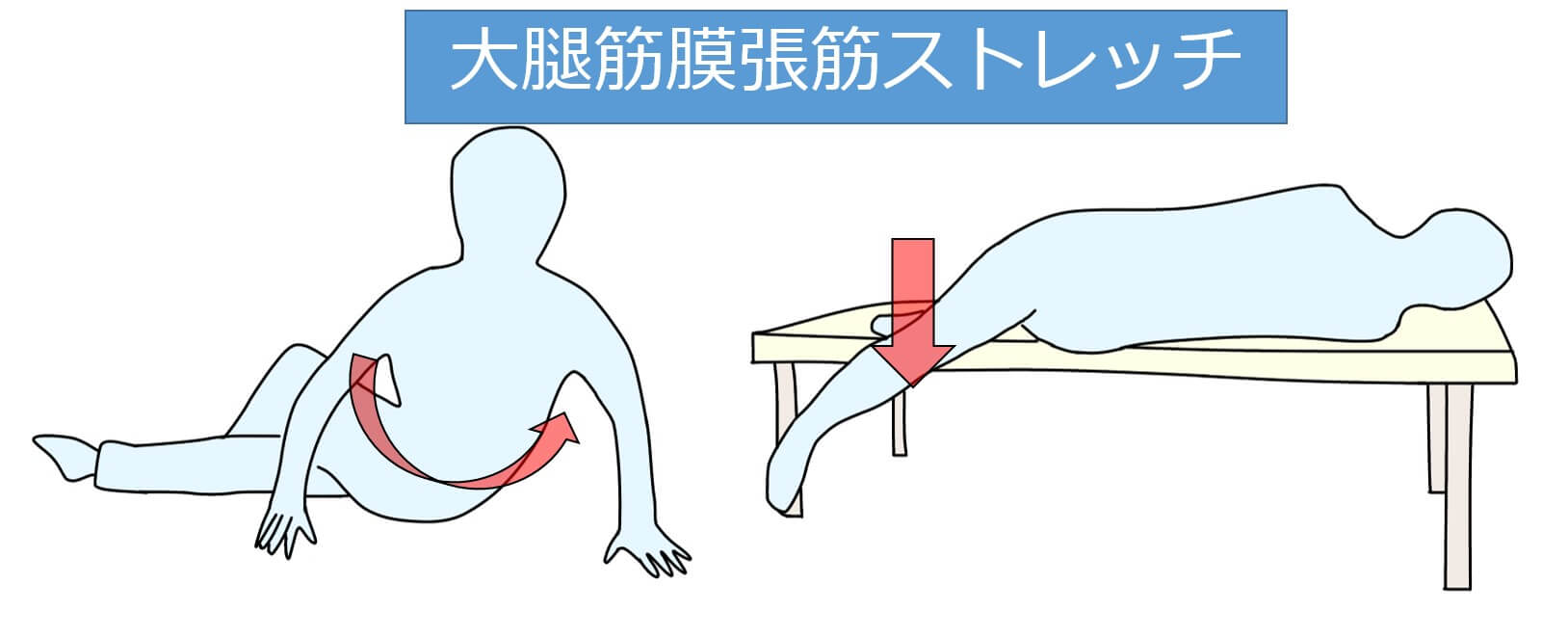
大腿筋膜張筋
膝関節屈曲位の姿勢が続くと、内側側副靭帯や外側側副靭帯、前十字靭帯などの靭帯を利用した立位が保持できず、代償的に大腿筋膜張筋や外側広筋が活発に活動します。
そのため、変形性膝関節症の方は、大腿筋膜張筋に痛みを訴える方が多いです。
ストレッチには、画像の左のようなダイナミックな動きが必要です。腰部に負担が掛からない範囲で指導しましょう。
わたしがよく行っている方法は、ベッドから下肢を後方へ下垂させる方法です。結構伸張できますよ!
痛みを伴いやすいので、ゆっくりと伸張感を聞きながら行うことをお勧めします、
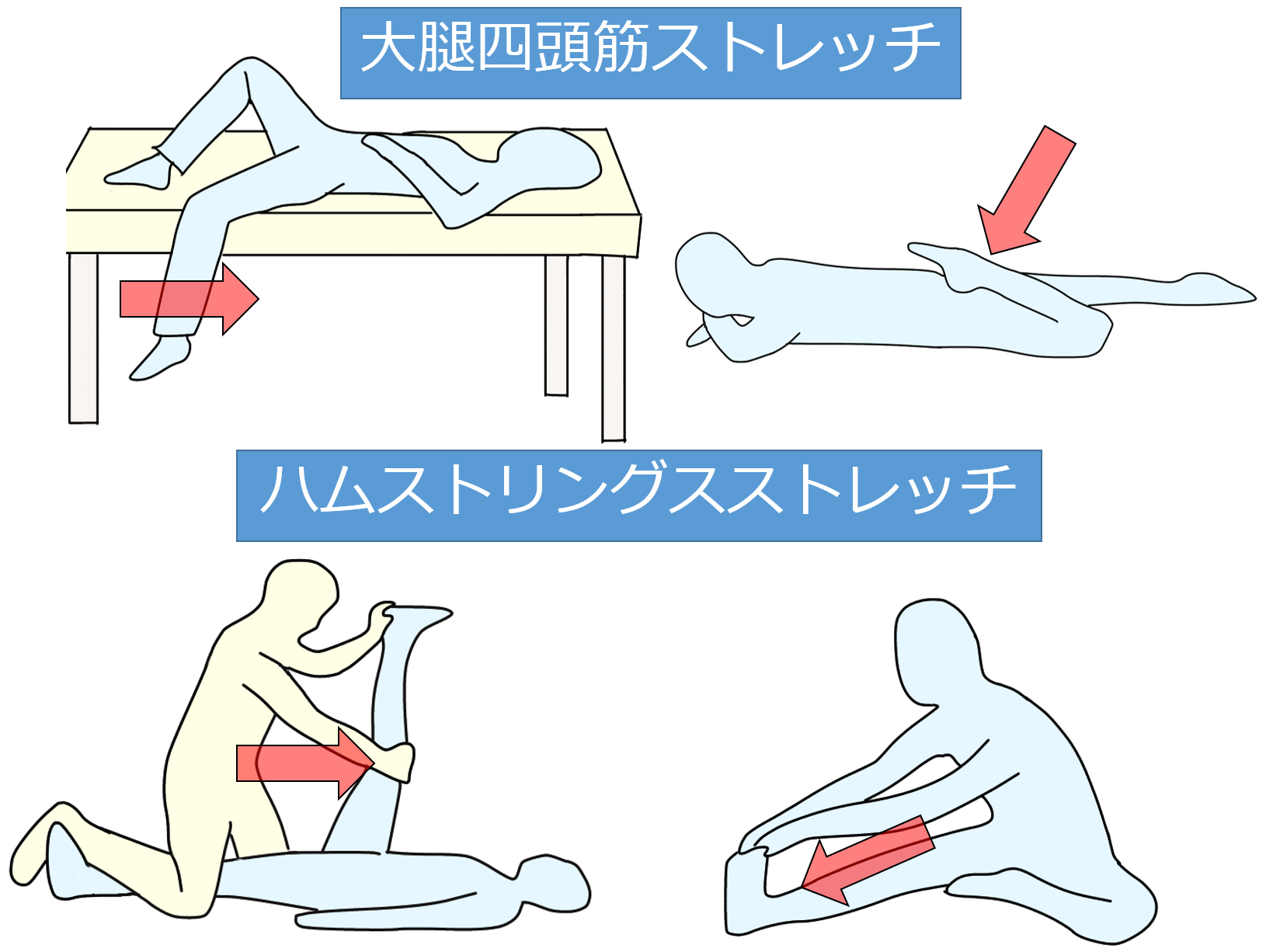
大腿四頭筋&ハムストリングス
膝関節屈曲位での姿勢により、外側広筋などが過緊張となり、痛みが発生し易くなります。
またハムストリングスは、膝関節屈曲拘縮の原因にもなります。
それぞれ、セルフストレッチとしては難易度が低いため、積極的に行ってもらいましょう。
筋力トレーニング

変形性膝関節症の方の多くは筋力低下を呈しています。またその筋力低下が、関節への負担を増加し、痛みを生じさせ、さらに筋力低下が進行する悪循環に陥ります。
膝くずれ(Giving Way)となる場合もあるため、膝の安定性確保と下肢軸の垂直化を目的とした筋力増強練習は必須です。
筋力トレーニングの三つのポイント
筋力トレーニングを行うにあたり重要な三つのポイントは以下の3つです。
- ホームエクササイズの指導
- 痛みに合わせて筋の収縮様式を使い分ける
- 内側広筋を鍛える
1.ホームエクササイズの指導
リハビリ時に筋力増強を行ったとしても、自宅で全く運動を行っていなければ効果は薄くなります。
そのため、「ホームエクササイズの指導」は重要です。
筋力トレーニングを行うと同時に、自宅でも行えるように指導をしましょう。
ホームエクササイズは、継続できないケースが多く、ドロップアウト率が30~50%という報告もあります。(Ettinger WH Jrら:1997)
なので、継続でき、簡易的で、覚えやすいトレーニングを指導することが重要です。
継続できる工夫
わたしの利用者さんで、ホームエクササイズを行った日は、カレンダーにシールを貼ってもらうということを習慣付けてもらいました。(頑張った日にはキラキラシールだったり…)
今も楽しみながら継続できています。
他にも色々な工夫があると思いますが、患者さんのキャラクターによって行なっていきたいですね!
2.痛みに合わせて筋の収縮様式を使い分ける
等尺性、等張性、等運動性の筋力トレーニングの中で、関節運動を伴う「等運動性」の運動が最も痛みを生じやすく、運動のドロップアウト率が高かったと報告されています。(Huang MHら:2003)
痛みの強い場合は、関節運動のない等尺性などから行い、痛みの様子を見ながら、徐々に関節運動を加えた筋力トレーニングを行いましょう。
3.内側広筋を鍛える
変形性膝関節症は、姿勢アライメントの影響などから、内側広筋が選択的に委縮しやすいと言われています。
また、膝関節屈曲拘縮がある場合は、外側広筋、大腿筋膜張筋が過緊張となりやすいため、膝蓋骨の外側偏移が見られます。
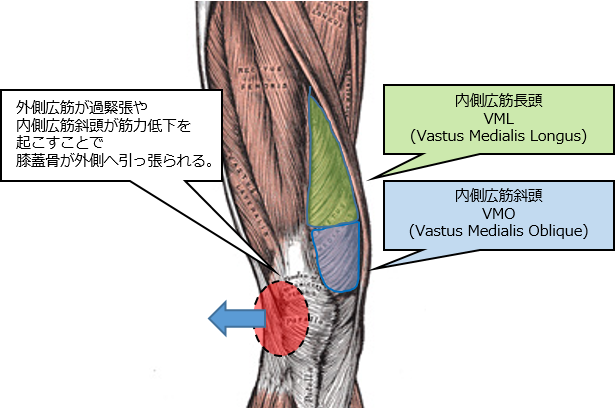
膝蓋骨外側偏位は膝蓋大腿関節の機能障害を引き起こすひとつの原因と考えられています。
そのため外側偏移を助長させる外側広筋ではなく、内側に引き寄せる内側広筋を選択的に収縮させることが重要です。

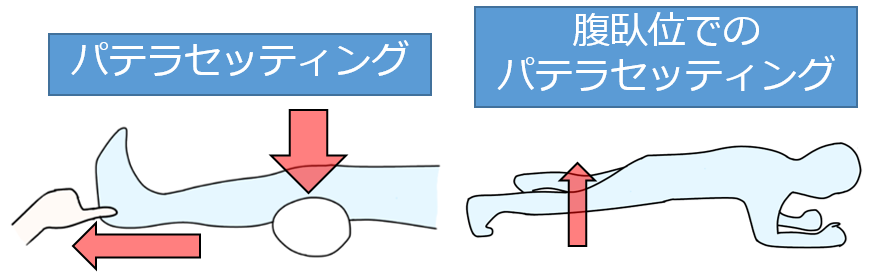
パテラセッティング
代表的な大腿四頭筋の運動に「パテラセッティング」があります。
これこそ鉄板中の鉄板ですが、筋力増強としての効果はそれほど望めません。
主な目的は、筋力の維持です。
筋力増強できないんならやる意味ないんじゃない?と思いがちですが、それは間違いです。
痛みが強い場合、活動量や歩行量の減少に伴い、筋力も低下しやすい状態に陥ります。
筋力を増強することも重要ですが、それ以前に筋力を維持することも非常に重要です。
パテラセッティングは、等尺性収縮なので、痛みが生じ辛いというメリットがあります。
痛みが強く、今後も筋力低下する恐れがある方には、必ず指導しておきたいトレーニングです。
収縮を増大させるコツとしては、足関節を背屈ながら、踵を前方に押し出すように力を加えることです。
私はよく、踵に母指で抵抗を加えて、「押してきて!」と声掛けし、患者さんの力が入りやすいように促しています。
また、腹臥位では、大腿四頭筋の収縮が増大するので、腹臥位が難なく取れる方の場合は積極的に行っても良いと思います。
基本的に、患者さんが自主トレで行っているのであれば、リハビリの時間では、正しい方法で行えているかの確認程度で良いと思います。
リハビリの時間には限りあるので、別のことをしましょう!
内側広筋の選択的な収縮方法
パテラセッティングで内側広筋を選択的に収縮させるには、股関節伸展+内転+内旋が効果的という報告があります。
他にも膝蓋骨を徒手で内側に引き寄せることも効果的です。是非お試し下さい。
参考文献:羽崎 完:内側広筋の選択的収縮に関する筋電図学的検討,理学療法学,第22巻,学会特別号(第30回東京),P462,1995年
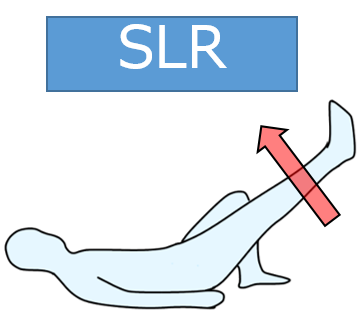
SLR(straight leg raise:下肢挙上運動)
大腿直筋を選択的に収縮させることが可能です。対側下肢をしっかり屈曲することで腰部への負担を軽減できるので必ず行いましょう。
どちらかといえば、大腿四頭筋よりも、腸腰筋などの股関節屈筋に効果的です。
シンプルで覚えやすいので、パテラセッティングと同様、ホームエクササイズ向きと言えます。
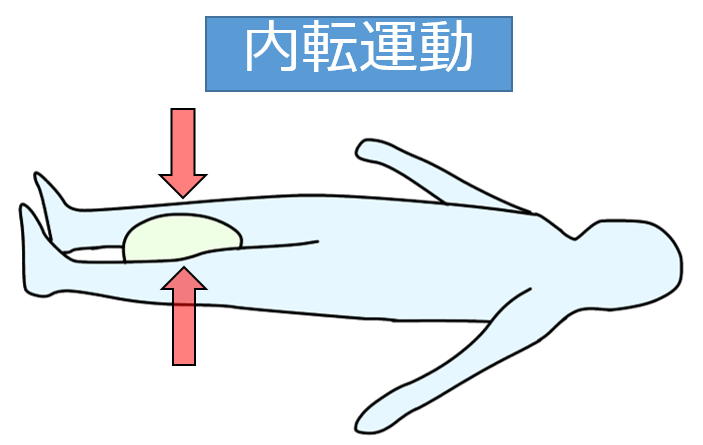
内転運動
クッションやボールを股に挟み、5秒ほど潰すように等尺性に力を入れ、内転筋を収縮させます。
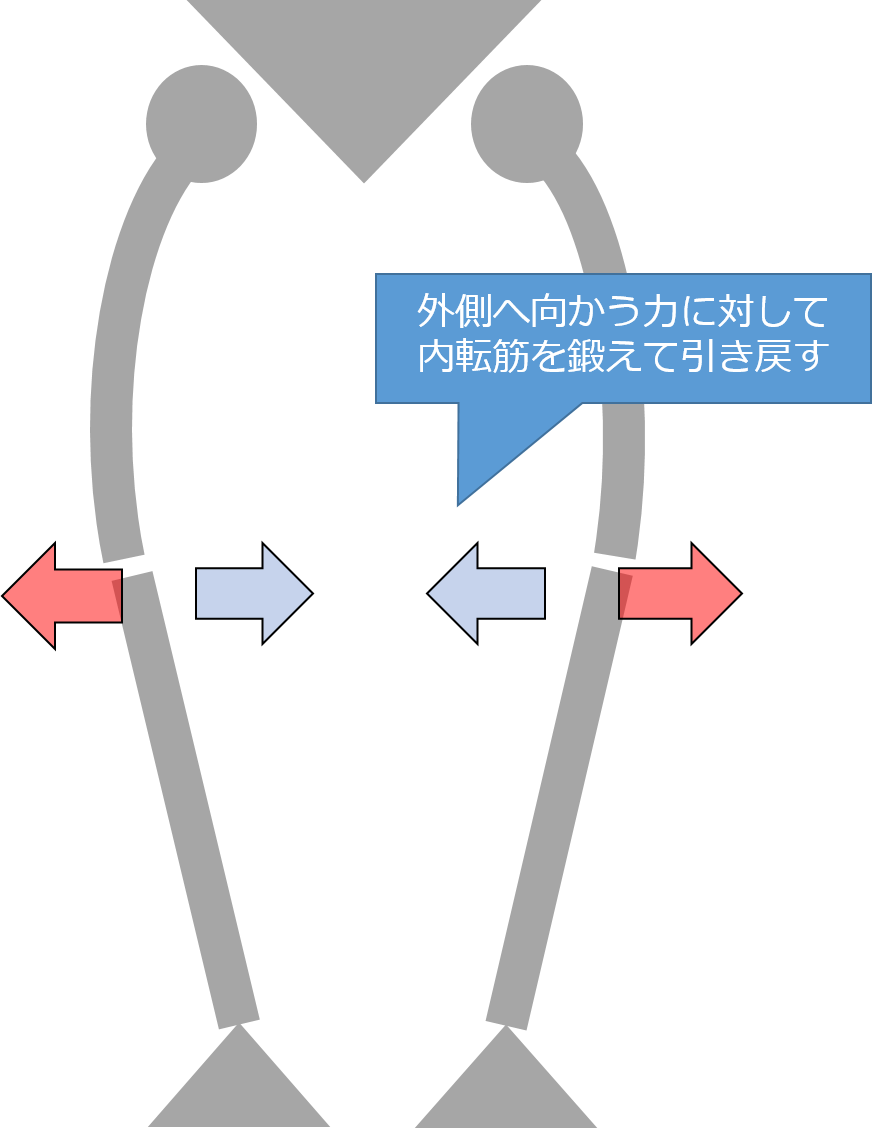
O脚で、膝が外側へ向かおうとする力に対して、内転筋を強化することにより、膝を内側に引き戻そうとする力を強化します。
内側広筋斜頭の選択的な収縮方法
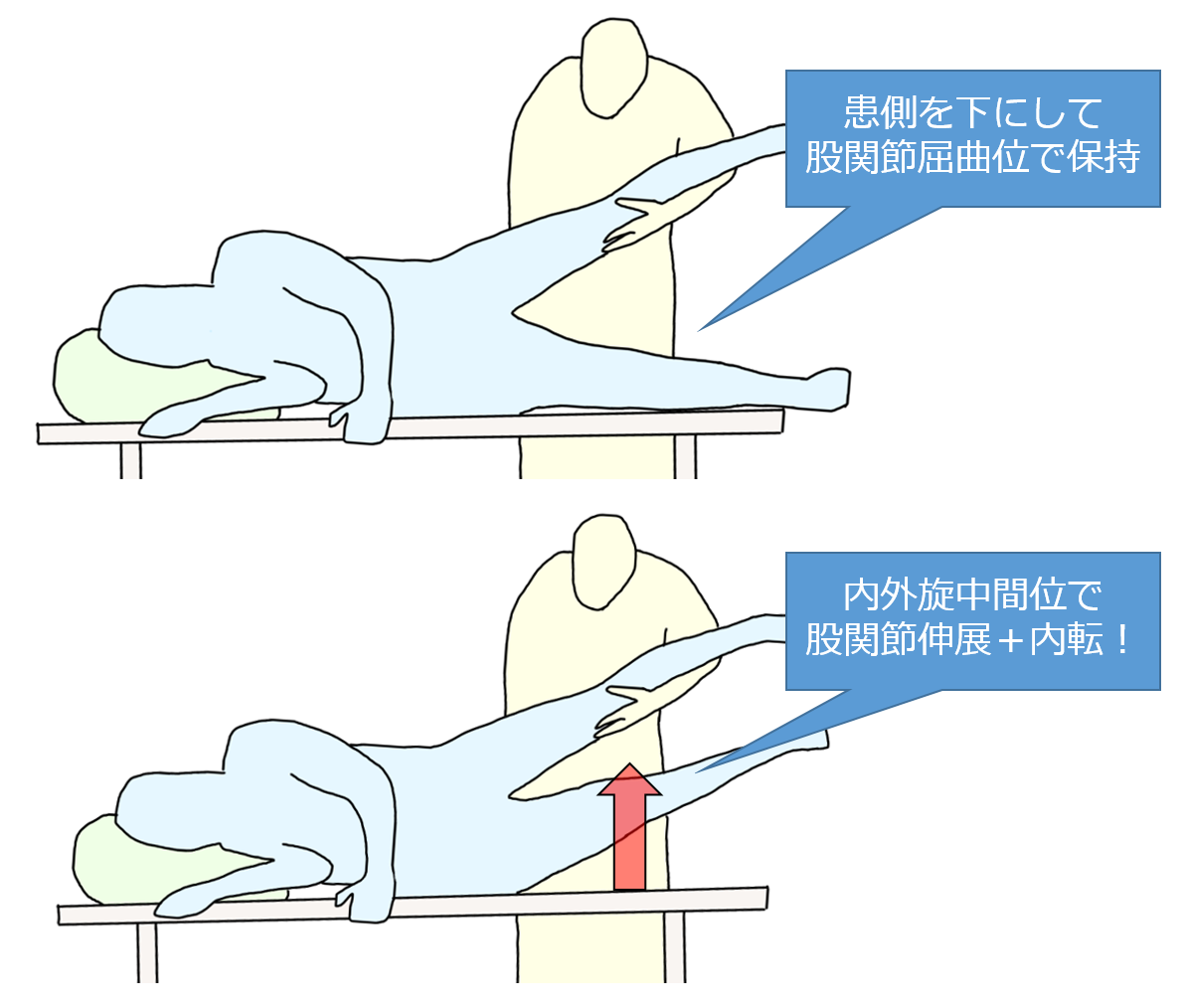
内転筋のMMTと似ているトレーニングです。
- セラピストは、健側下肢を外転+伸展位で保持しておく。
- 側臥位で患側を下にした状態で股関節屈曲位から、内外旋は中間位で、内転+伸展方向に下肢を内転させる。
高齢者にはきついかもしれないので、負荷量等を相談しつつ行う必要があります。
膝関節の抵抗運動のコツ
膝関節に抵抗を掛ける場合、下腿遠位にのみ抵抗を掛けると脛骨が前方へ引き出され、痛みが生じる場合があります。
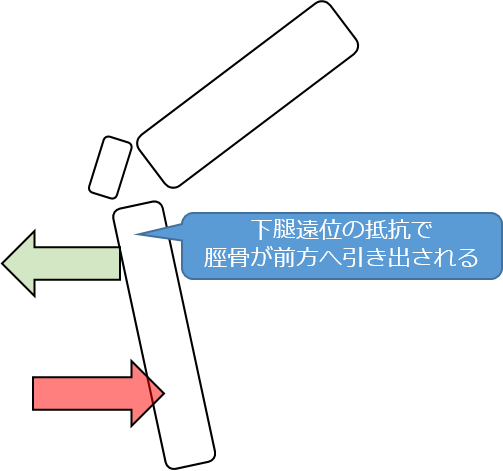
そのため、脛骨が前方へ引き出される場合は、画像のように脛骨近位部を固定して、行うことをおすすめします。
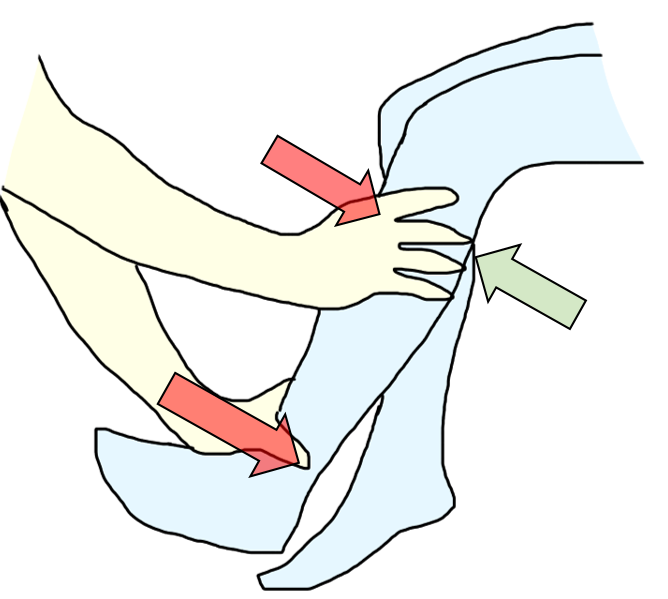
また、逆に、脛骨が前方へ滑ることができなくて痛みが生じる場合は、脛骨を後方から引き出しを介助することで、痛みが減少します。
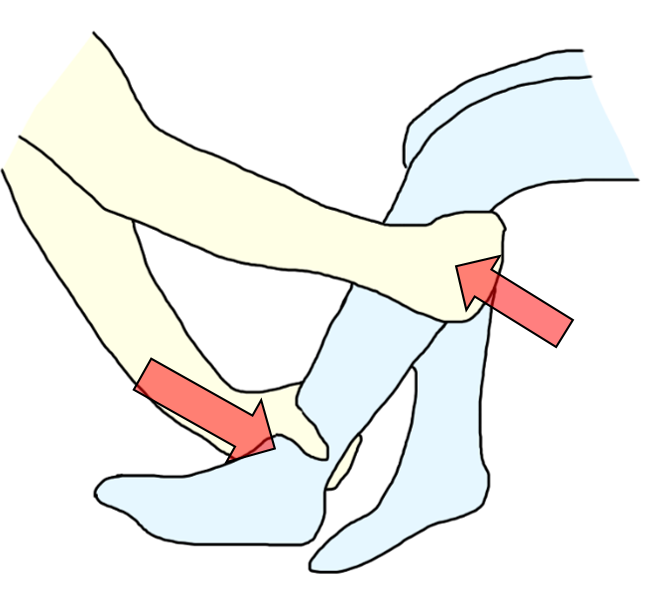
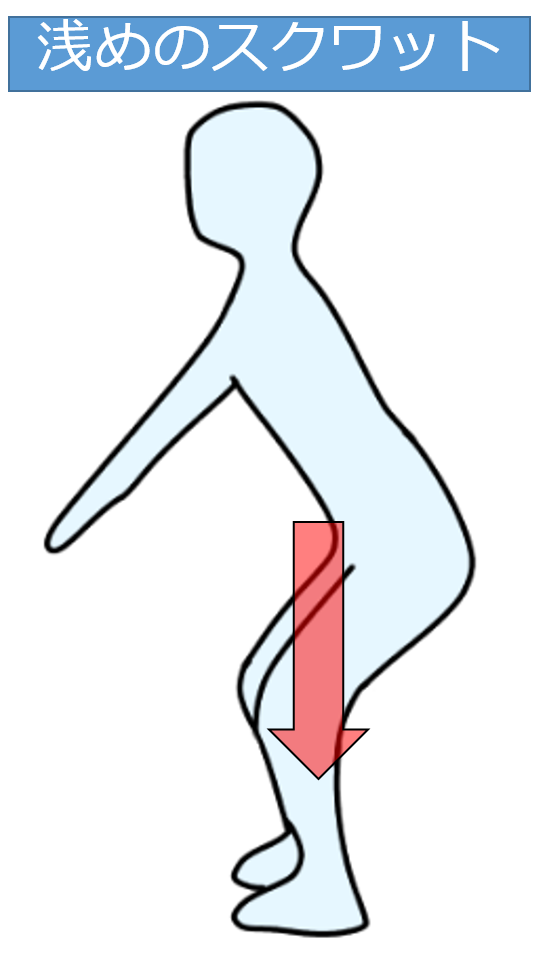
浅めのスクワット
下肢の筋トレの定番、スクワットは、全体的に足腰を鍛えることができますが、膝関節深屈曲で、膝にダメージが強くなるため、軽度屈曲を意識して指導しましょう。
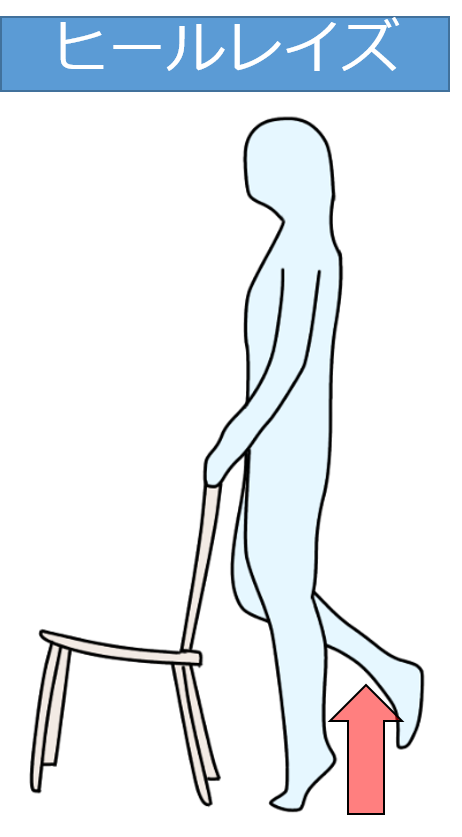
ヒールレイズ
膝を跨ぐ、転倒リスクに関係する重要な筋のため、筋力増強は必須です。
両下肢支持でのヒールレイズから開始し、徐々に片脚立位へと負荷量を調整しましょう。
またバランスを崩しやすいので、必ず支持物を把持して行いましょう、
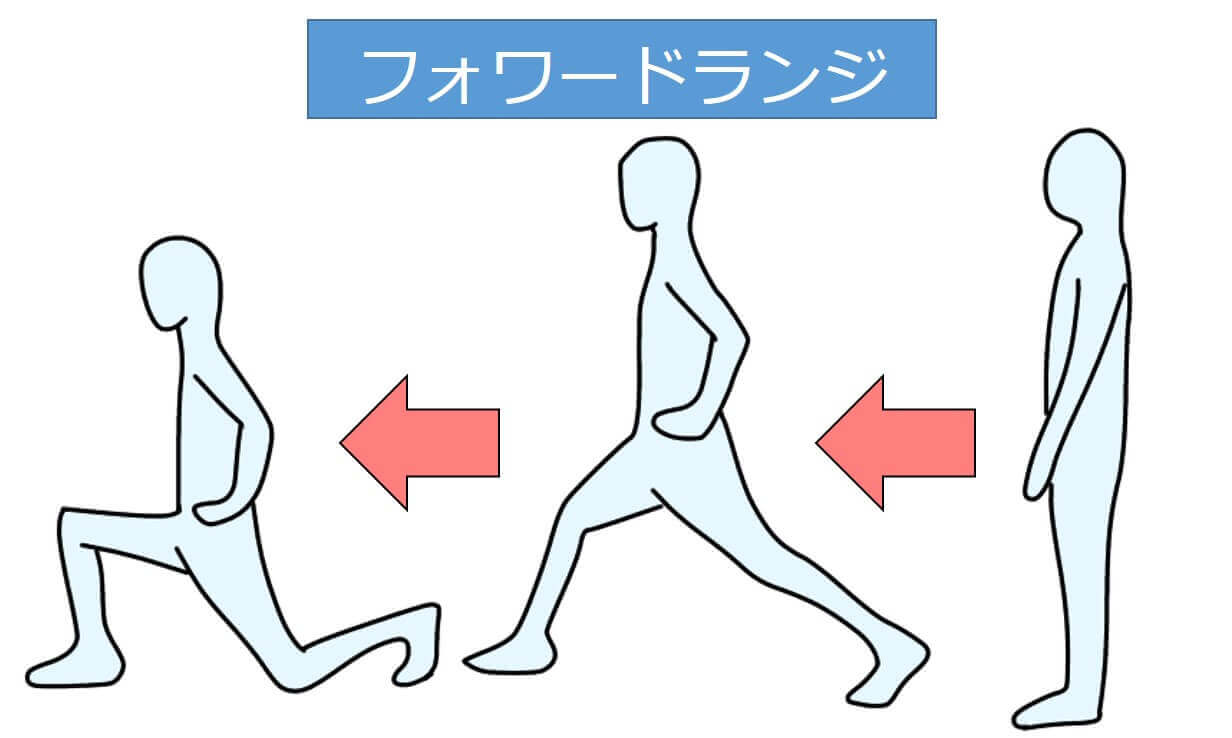
フォワードランジ・サイドランジ
フォワードランジは、前方に大きく一歩踏み出す運動です。主に大腿四頭筋などに効果的な運動です。
サイドランジは、左右へ大きく一歩踏み出す運動です。主に側方の筋や大腿四頭筋などの筋力増強に効果的です。
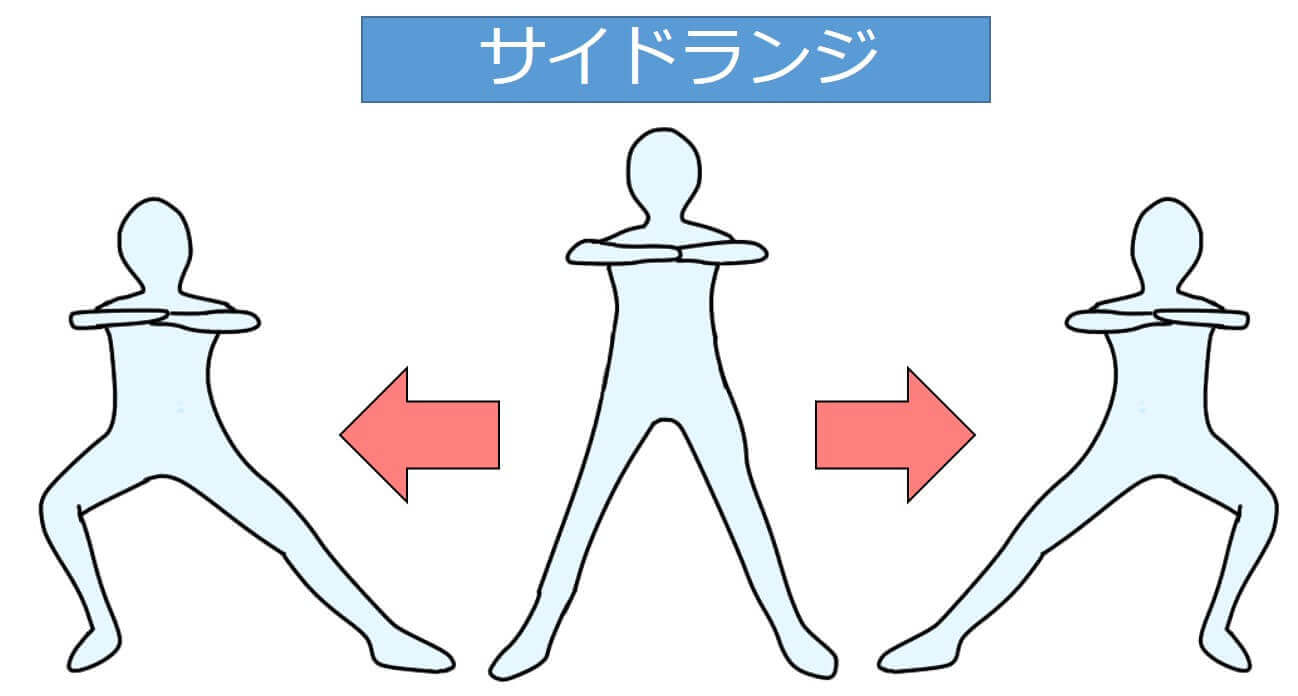
これらは、自身の体重を利用するので負荷量も高く、筋力増強としては十分かと思います。
痛みが酷くて運動できない場合
歩行補助具の仕様
痛みが強い場合、杖などの歩行補助具を使用し、免荷量を増やしましょう。
歩行補助具に荷重を乗せ過ぎると肩などに痛みや疲労が発生する場合があるため、そういった場合は継続的に観察しましょう。

膝サポーター
主に痛みの軽減、関節の支持性獲得、変形予防と矯正が目的です。
ずっと装着していると、膝のサポーターに頼ってしまい、筋力が低下するという話もあります。
個人的には、サポーターを外して個別の筋力トレーニングを併用ながら離脱を心掛けることが重要だと考えます。
なので、それほど気にする必要はないと思います。
膝サポーターは、軟性サポーターや、矯正装具、支柱付き装具とわけられます。
歩行が可能で、内反変形のある場合は、軟性装具や矯正装具を選択します。
軟性装具
変形性膝関節症のガイドラインでも、効果はあるとされています。
下記の記事で詳しく解説していますので、一度ご覧ください。
関連記事>>膝サポーターの効果は?選び方や高齢者へのおすすめ・口コミ等を紹介!
矯正装具
内反変形がひどく、歩行が困難な場合は、「支柱付き装具」を選択するのが、ベーシックな考え方です。
特にラテラルトラストが生じている場合は、支柱付き装具を選択することで、膝の動揺が軽減するケースもあるので、検討してみても良いと思います。
ラテラルトラストについては歩行障害とは?鑑別するための種類や原因を解説!(動画付き)で解説しています。
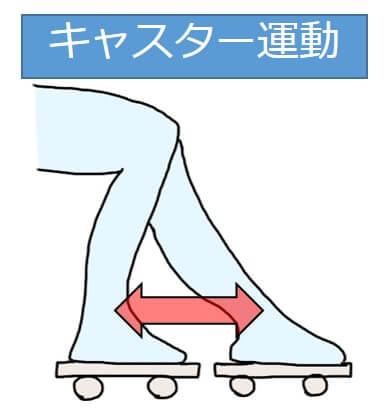
キャスター
痛みが重度な場合はキャスターを利用して運動することがあります。
患者さん自身が運動をコントロールできるので、痛みが生じ辛いというメリットがあります。
キャスターがない場合は、滑りやすい素材(ナイロンの袋など)の上で足を滑らせても良いかと思います。
自転車エルゴメーター(エアロバイク)
膝が痛くなくても行うべきトレーニングだと言えます。
ペダルの負荷量を下げることで、痛みが生じ辛くなり、膝へのストレスが掛かり辛くなります。
有酸素運動にもなり、減量にもつながるので、非常に効果的な運動と言えます。(心疾患等をお持ちの方は必ず医師に相談をして下さい)

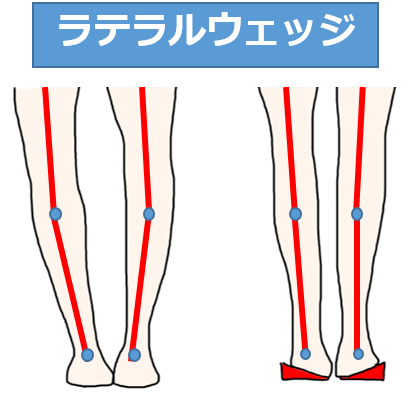
足底版(lateral wedge)
内反膝の場合は、外側を高くした「lateral wedge」を装着します。
FTA自体を改善する効果はありませんが、膝関節の内側部の軟骨に掛かるストレスを減少させる効果があります。(安田和則:1979)
またlateral thrustを制動する効果があり、変形性膝関節症自体の進行予防にもつながるといわれています。(古賀良生:1992)
まとめ
変形性膝関節症の基本的な情報やガイドライン、臨床でよく行われるリハビリについて解説しました。
ご紹介した、鉄板リハビリに関しては、これさえやってりゃ絶対治る!というわけではありません。
薬物療法+患者教育+減量+運動療法を適切に行うことが、機能改善に素早く繋がると思います。
患者さんの協力が重要なので、途中で投げ出してしまうような方には、関わり方などに工夫をしていきましょう!







